Posicionamiento de caderas y anatomía de resonancia magnética
 Se puede solicitar MRI para:
Se puede solicitar MRI para:
- Tumor óseo
- Osteoartritis
- Necrosis aséptica o avascular
- Bursitis
- Dolor
Contenido
Huesos y cartílago de las caderas
Las articulaciones de las caderas unen las piernas al tronco del cuerpo y están formadas por los fémures y los huesos pélvicos. Las caderas son articulaciones de tipo bola y cavidad, donde la cabeza femoral (bola) encaja en el acetábulo (cavidad) en forma de copa de la pelvis (Figura 1). En comparación con el hombro, que también es una articulación esférica, el acetábulo es una cavidad más profunda y abarca un área mayor de la bola o cabeza femoral. Esta acomodación es necesaria para proporcionar estabilidad a la cadera, ya que es una de las principales articulaciones que soportan peso y una de las articulaciones más grandes del cuerpo. Cuando no soporta peso, la rótula y el encaje de la articulación de la cadera no se ajustan perfectamente. Sin embargo, a medida que la articulación de la cadera soporta más peso, la superficie de contacto aumenta y la articulación se vuelve más estable. Cuando está de pie, el centro de gravedad del cuerpo pasa por el centro del acetábulo. Al caminar, las tensiones por soportar peso en las caderas pueden ser cinco veces el peso corporal de una persona. Las caderas saludables pueden soportar su peso y permitir un movimiento sin dolor. Las lesiones o enfermedades de la cadera pueden provocar cambios que afecten su marcha, así como cambios que afecten la capacidad de las caderas para distribuir la carga de peso. Luego, se coloca una tensión anormal en las articulaciones que están por encima y por debajo de las caderas.
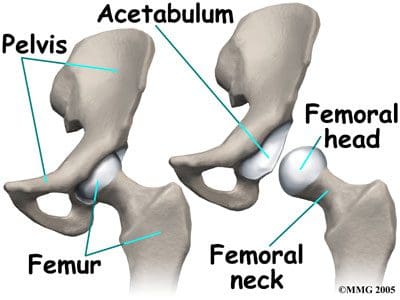
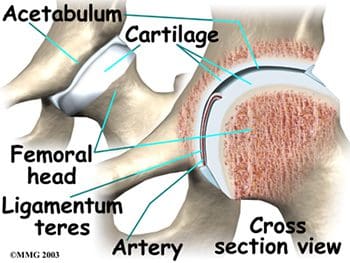
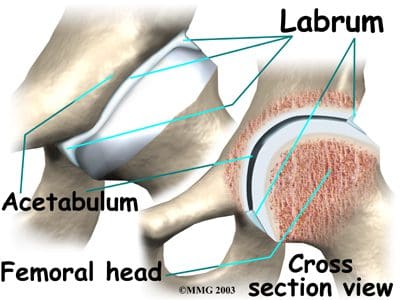
Las tres caderas fusionadas o los huesos innominados que forman el acetábulo incluyen el ilion, el pubis y el isquion. El ilion forma el aspecto superior, el pubis forma el aspecto inferior y anterior, y el isquion forma el aspecto inferior y posterior. La profundidad del encaje del acetábulo aumenta aún más con el rodete fibrocartilaginoso adherido (Figura 2). Además de proporcionar estabilidad a la articulación de la cadera, el labrum permite flexibilidad y movimiento. La estabilidad de la articulación de la cadera puede verse obstaculizada por lesiones resultantes de la práctica de deportes. correr, uso excesivo o caídas, así como por enfermedad o tumor. Se puede ordenar una resonancia magnética de las caderas para evaluar la (s) articulación (es) de un trastorno interno, fractura o enfermedad articular degenerativa. Un golpe en la articulación de la cadera o una caída pueden provocar una luxación de la cadera o una fractura de cadera. La osteoporosis o la baja densidad ósea también pueden provocar fracturas de cadera. La prevención y / o tratamiento exitoso de la osteoporosis se puede lograr a través de la nutrición (cantidades adecuadas de calcio, vitamina D y fósforo), ejercicio, medidas de seguridad y medicamentos.
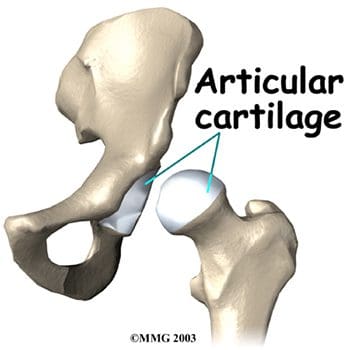
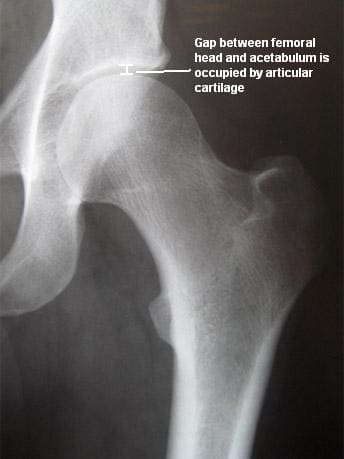
El cartílago articular cubre la cabeza femoral y el acetábulo (Figura 3). Este cartílago es delgado pero resistente, flexible, liso y resbaladizo, con una consistencia gomosa. Absorbe los golpes y permite que los huesos se muevan entre sí fácilmente y sin dolor. Se mantiene lubricado por el líquido sinovial, que se produce en la membrana sinovial (revestimiento de la articulación). El líquido sinovial es viscoso y pegajoso. Este fluido es el que nos permite flexionar nuestras articulaciones bajo una gran presión sin desgaste. El cartílago articular de la cadera suele tener un grosor de aproximadamente de pulgada, excepto en la cara posterior de la cavidad de la cadera (Figura 4). Aquí, el cartílago es más grueso, ya que esta área absorbe la mayor parte de la fuerza al caminar, correr y saltar. La resonancia magnética de la articulación de la cadera puede detectar problemas que involucran tanto el cartílago articular como el anillo fibrocartilaginoso o labrum. El cartílago tiene vasos sanguíneos mínimos, por lo que no es bueno para repararse a sí mismo. El deshilachado, las fisuras y otras anomalías o defectos del cartílago pueden provocar artritis en la articulación de la cadera. El contraste se puede inyectar directamente en la articulación de la cadera para obtener una vista detallada del cartílago y el labrum.
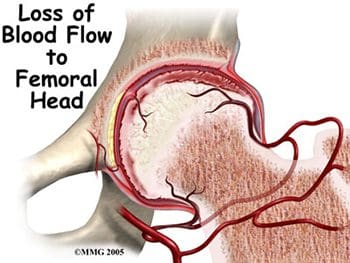
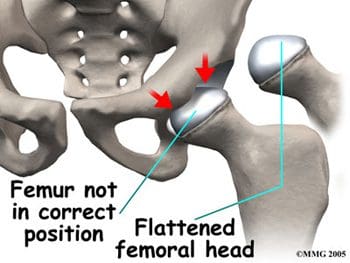
Los fémures son los huesos más largos del cuerpo, con grandes cabezas redondas que giran y se deslizan dentro del acetábulo de la pelvis. La cabeza femoral está particularmente sujeta a cambios patológicos si hay alguna alteración significativa del riego sanguíneo (necrosis avascular). El cuello femoral conecta la cabeza del fémur con el eje. El cuello termina en los trocánteres mayor y menor, que son lugares de inserción de músculos y tendones. Una enfermedad caracterizada por un suministro de sangre inadecuado a la cabeza femoral es la enfermedad de Legg-Calve-Perthes, también conocida como LCP o simplemente enfermedad de Perthes. Esta es una enfermedad degenerativa de la articulación de la cadera que afecta a los niños, y se observa con mayor frecuencia en niños de dos a doce años. Una de las placas de crecimiento de la cabeza femoral, la epífisis capital femoral, se encuentra dentro de la cápsula articular de la cadera. Los vasos sanguíneos que alimentan esta epífisis corren a lo largo del costado del cuello femoral y están en peligro de romperse o `` pellizcarse '' si se daña la placa de crecimiento. Esto puede resultar en una pérdida de suministro de sangre a la epífisis, lo que lleva a una deformidad de la cabeza femoral (Figura 5). La cabeza femoral puede volverse inestable y romperse fácilmente, lo que puede provocar una cicatrización incorrecta y deformidades de toda la articulación de la cadera (Figura 6). El tratamiento de la enfermedad de Perthes se centra en el objetivo de devolver la cabeza femoral a su forma normal. Se utilizan tratamientos quirúrgicos y no quirúrgicos, basados en la idea de `` contención '': mantener la cabeza femoral en el acetábulo tanto como sea posible, sin dejar de permitir el movimiento de la articulación de la cadera para la nutrición del cartílago y el crecimiento saludable de la articulación.
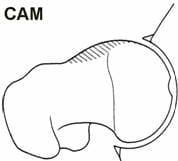
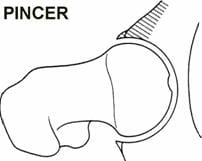
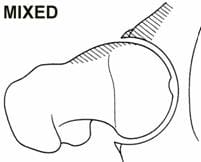
Los atletas de alto nivel y las personas activas pueden ser susceptibles a una afección de la cadera conocida como pinzamiento femoroacetabular o FAI. La FAI se caracteriza por una fricción excesiva en la articulación de la cadera. La cabeza femoral y el acetábulo rozan de manera anormal y pueden dañar el cartílago articular o labrum. La FAI también se asocia con desgarros del labrum, artritis de cadera temprana, hiperlaxitud y dolor lumbar. La FAI generalmente se presenta en dos formas: leva y pinza. La forma Cam da como resultado un contacto anormal entre la cabeza femoral y la cavidad de la cadera porque la relación entre la cabeza y el cuello femoral es asférica (Figura 7). Los hombres y los que practican deportes de contacto importantes suelen mostrar un impacto de la leva. El pinzamiento en pinza ocurre cuando el acetábulo cubre demasiado de la cabeza femoral, lo que resulta en el pinzamiento del cartílago del labrum entre el borde de la cavidad y la unión cabeza-cuello femoral anterior (Figura 8). El pinzamiento en pinza puede ser más común en mujeres. Por lo general, estas dos formas existen juntas y se etiquetan como `` choque mixto '' (Figura 9).
El sarcoma de Ewing es un tumor óseo maligno que puede afectar la pelvis y / o el fémur, afectando así también la estabilidad de las caderas. Al igual que la enfermedad de Perthes, el sarcoma de Ewing es más común en los hombres, y por lo general se presenta en la infancia o en la edad adulta temprana. La resonancia magnética se utiliza de forma rutinaria en el estudio de estos tumores malignos para mostrar la extensión del tejido óseo y blando del tumor y su relación con las estructuras anatómicas cercanas (Figura 10). Se puede usar un medio de contraste para ayudar a determinar la cantidad de necrosis dentro del tumor, lo que ayuda a determinar la respuesta al tratamiento antes de la cirugía.
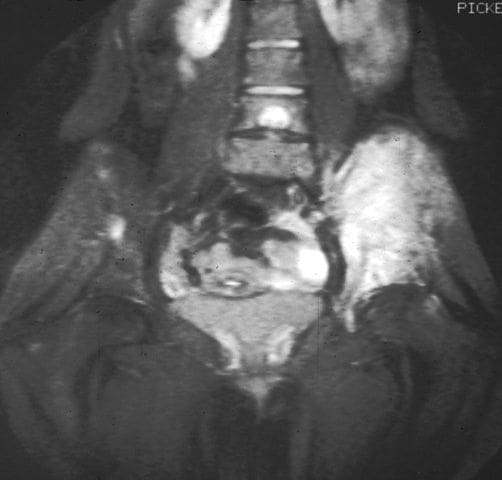
Figura 10. Resonancia magnética que demuestra el sarcoma de Ewing.
Ligamentos de las caderas
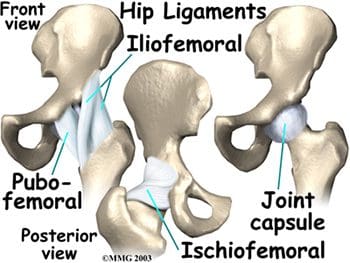
La estabilidad de la cadera se ve aumentada por tres ligamentos fuertes que abarcan la articulación de la cadera y forman la cápsula articular. Estos ligamentos conectan la cabeza femoral con el acetábulo, con nombres que sugieren los huesos que conectan. Incluyen los ligamentos pubofemoral e iliofemoral en la parte anterior y el ligamento isquiofemoral en la parte posterior (Figura 11). El ligamento iliofemoral es el ligamento más fuerte del cuerpo. Sin embargo, los deportes y el uso excesivo aún pueden provocar esguinces de estos ligamentos fuertes de las cápsulas articulares de las caderas. Un ligamento más pequeño, el ligamento redondo, es un ligamento intracapsular que conecta la punta de la cabeza femoral con el acetábulo (Figura 12). Una pequeña arteria dentro de este ligamento lleva parte del suministro de sangre a la cabeza femoral. El daño en el ligamento redondo y su arteria cerrada puede provocar una necrosis avascular.
Músculos y tendones de las caderas
Los músculos del muslo y la parte inferior de la espalda trabajan juntos para mantener la cadera estable, alineada y capaz de moverse. La cadera gana estabilidad porque los músculos de la cadera no se unen directamente en la articulación. Los músculos de la cadera permiten los movimientos de flexión, extensión, abducción, aducción y rotación medial y lateral. Para comprender mejor las funciones de los músculos que rodean la cadera, se pueden dividir en grupos en función de su ubicación: anterior, posterior y medial.
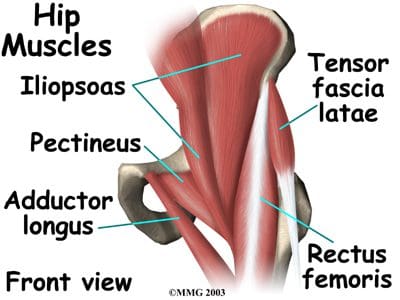
Los músculos anteriores del muslo son los principales flexores de la cadera y se ubican por delante de la articulación de la cadera. El setenta por ciento de la masa muscular del muslo está formado por el cuádriceps femoral, llamado así porque surge de cuatro cabezas musculares: el recto femoral, el vasto interno, el vasto intermedio y el vasto lateral (Figuras 13, 14). El recto femoral es el único de los músculos del `` cuadrilátero '' que cruza la articulación de la cadera. El músculo sartorio se encuentra anterior al cuádriceps y también sirve como abductor y rotador lateral de la cadera. El más poderoso de los flexores de la cadera del muslo anterior es el psoas ilíaco, que se origina en la zona lumbar y la pelvis y se inserta en el trocánter menor.
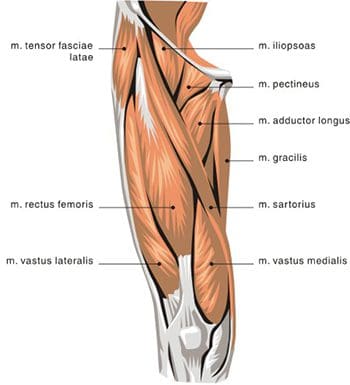
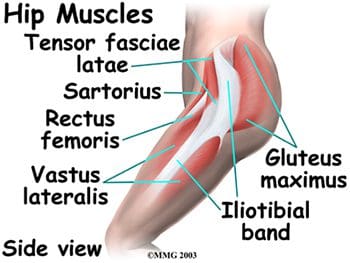
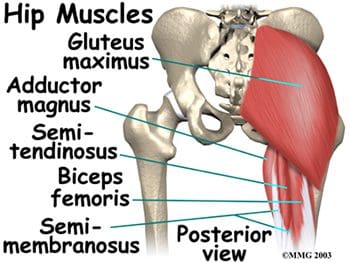
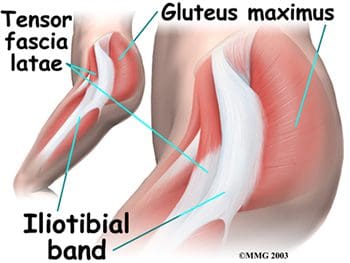
Los músculos posteriores de la cadera incluyen los de las regiones del muslo y los glúteos. Los músculos posteriores del muslo también se conocen como isquiotibiales semimembranoso, semitendinoso y bíceps femoral (Figura 15). Estos músculos se originan en la pelvis inferior y son los extensores de la cadera. Están activos en movimientos normales de caminar. Cuando los isquiotibiales están `` tensos '', limitan la flexión de la cadera cuando la articulación de la rodilla está extendida (inclinándose hacia adelante desde la cintura con las rodillas estiradas) y pueden limitar el movimiento lumbar, provocando dolor de espalda. Los músculos glúteos incluyen el glúteo mayor, medio y mínimo, seis músculos profundos que sirven como rotadores laterales y el tensor de la fascia lata. Los tres glúteos y el músculo sartorio anterior están involucrados en la abducción. El glúteo mayor es el principal extensor de la cadera y es el más superficial de los músculos glúteos. Participa en correr y caminar cuesta arriba, y ayuda con el tono normal de la banda iliotibial, que se encuentra lateral a ella. El glúteo medio y el menor se insertan en el trocánter mayor del fémur. El mínimo es el más profundo de los tres músculos glúteos. Anterior al glúteo menor está el músculo tensor de la fascia lata. Es un flexor y rotador medial de la cadera, que se origina en la espina ilíaca anterosuperior (ASIS) y se inserta en la banda iliotibial. El término tensor de la fascia lata define el trabajo de este músculo: músculo que estira la banda del costado . Este músculo ayuda a los músculos iliopsoas, glúteo medio y glúteo menor durante la flexión, abducción y rotación medial del muslo al tensar la banda iliotibial, estabilizando así el tronco y estabilizando la cadera (Figura 16). La banda o tracto iliotibial no es un músculo, sino una banda fibrosa engrosada de fascia profunda o tejido conectivo. Se encuentra en la cara lateral del muslo y va desde el ilion hasta la tibia. Encierra los músculos y ayuda a la estabilización lateral de la articulación de la rodilla, además de ayudar a mantener la extensión de la cadera y la rodilla. El ajuste de la banda iliotibial (IT) generalmente causa más problemas en la rodilla que en la cadera, pero el dolor en la cadera puede resultar del roce de la banda IT al pasar sobre el trocánter mayor.
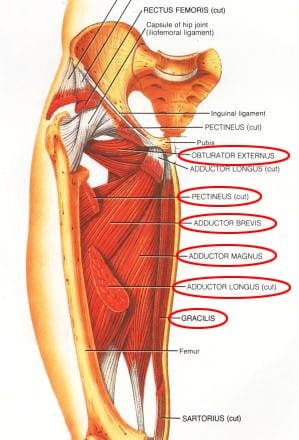
Los músculos medial del muslo (ingle) incluyen cinco músculos de aducción y un rotador lateral (Figuras 17, 18). El rotador lateral solitario es el obturador externo, que cubre la superficie externa del foramen obturador en el muslo medial superior profundo. Los aductores incluyen el gracilis, el pectineus y el aductor corto, longus y magnus. El gracilis es el aductor más largo, que se extiende desde la cara medial inferior del hueso púbico, hasta la cara medial de la tibia. El aductor mayor es el más masivo de los músculos medial del muslo.
Los tendones y los músculos de las caderas son muy poderosos y crean grandes fuerzas, lo que los hace propensos a la inflamación y la irritación. La tendinitis de la cadera puede resultar de movimientos repetitivos que involucran los tejidos blandos que rodean la articulación de la cadera. El uso excesivo de la articulación de la cadera en los entrenamientos de fitness puede provocar tendinitis. Los tendones pierden su elasticidad a medida que envejecemos, lo que resulta en hinchazón e irritación cuando los tendones ya no se `` deslizan '' en su trayectoria normal. La tendinitis del psoas ilíaco juega un papel importante en el síndrome de chasquido de cadera o cadera de bailarina. Una sensación de chasquido cuando la cadera está flexionada y extendida puede ir acompañada de un chasquido o chasquido audible, así como de dolor. Esto puede ser tanto extraarticular como intraarticular. El chasquido extraarticular se encuentra a menudo en aquellos pacientes con una diferencia en la longitud de la pierna (la pierna más larga es sintomática), aquellos con tensión de la banda iliotibial en el lado afectado y aquellos con abductores y rotadores externos débiles de la cadera. El chasquido extraarticular lateral puede ser causado por la banda iliotibial, el tensor de la fascia lata o glúteo medio tendón a medida que se deslizan hacia adelante y hacia atrás a través del trocánter mayor (Figura 19). Si alguna de estas bandas de tejido conectivo se engrosa, pueden `` engancharse '' en el trocánter mayor durante el movimiento de extensión de la cadera, creando así la sensación y el sonido de `` chasquido ''. El chasquido extraarticular medial, que es menos común, puede ocurrir cuando el tendón del psoas ilíaco se engancha en la espina ilíaca anteroinferior, el trocánter menor o la cresta iliopectínea durante la extensión de la cadera. El síndrome de chasquido intraarticular de la cadera es similar en muchos aspectos al tipo extraarticular, pero a menudo implica un problema mecánico subyacente en la extremidad inferior y un dolor más intenso. El chasquido intraarticular puede ser indicativo de desgarro del rodete acetabular, subluxación recurrente de la cadera, desgarro del ligamento redondo, cuerpos sueltos, daño del cartílago articular o condromatosis sinovial (formaciones de cartílago en la membrana sinovial de la articulación). El síndrome de chasquido de cadera generalmente se encuentra en personas de 15 a 40 años, a menudo en personas en entrenamiento para el ejército. También puede afectar a los atletas, especialmente a los que participan en la danza, la gimnasia, el fútbol y el atletismo. Todos estos atletas realizarán flexiones de cadera repetidas, lo que puede provocar tendinitis en el área de la cadera. Los movimientos repetitivos de quienes participan en el levantamiento de pesas y la carrera generalmente conducen a un engrosamiento de los tendones en la región de la cadera, en lugar del síndrome de cadera chasqueante. La prevención, o al menos una disminución, de este síndrome se puede encontrar con un mayor estiramiento del músculo iliopsosas o de la banda iliotibial. Por lo general, no se requiere cirugía, a menos que exista una patología intraarticular.
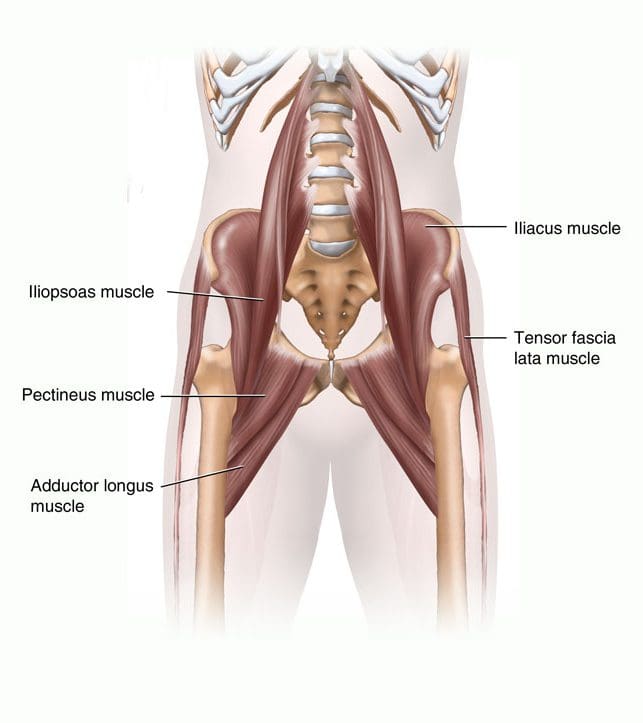
Figura 19. Músculos de la cadera
Los tendones o las tensiones musculares pueden ocurrir repentinamente, como en las lesiones deportivas, o pueden desarrollarse con el tiempo, con síntomas que incluyen dolor, hinchazón, espasmos musculares y dificultad para mover ciertos músculos. La resonancia magnética se puede utilizar para detectar desgarros y deformaciones de tendones y músculos, así como tumores e infecciones óseas. La resonancia magnética ha demostrado una buena precisión para el diagnóstico de desgarros de los tendones glúteo medio y glúteo menor, que son los dos tendones abductores de la cadera. Se encontró una asociación entre estos desgarros y las áreas de alta intensidad de señal superior o lateral al trocánter mayor en las imágenes ponderadas con T2, elongación del tendón en el glúteo medio y la discontinuidad del tendón (Figura 20). Las imágenes coronal de STIR y supresión de grasa T2 son muy sensibles para la detección de áreas de alta intensidad de señal superior al trocánter mayor. Las imágenes coronales de T1 demuestran la elongación del tendón en el glúteo medio (Figura 21). Las imágenes axiales pueden ser superiores para localizar la afectación de los tendones abductores individuales y confirmar la discontinuidad del tendón (Figura 22). Las lágrimas de los tendones abductores pueden ser la principal causa del síndrome de dolor trocantéreo mayor.
Figura 20. Hundimiento. T2 muestra una intensidad de señal alta superior al trocánter mayor (gt) correspondiente a la bolsa inflamada (*).
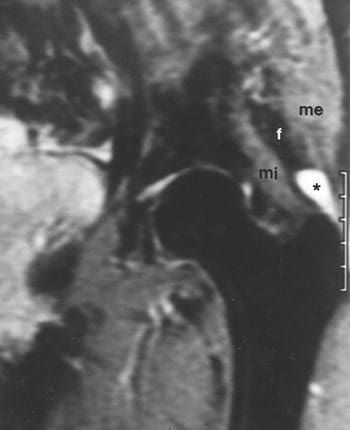
Figura 21. La STIR coronal muestra una intensidad de señal alta superior al trocánter mayor en bursa (*) entre los tendones del glúteo medio (yo) y el glúteo menor (mi).
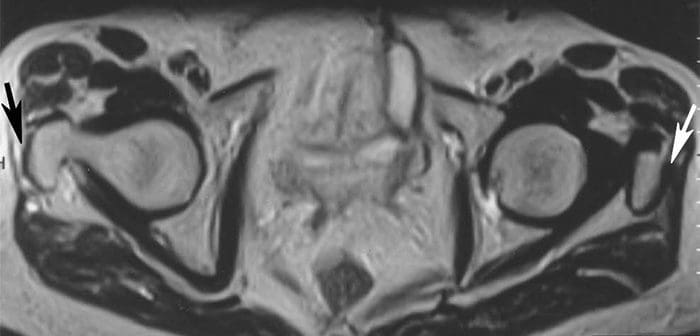
Figura 22. Axial T2 muestra una intensidad de señal alta que corresponde al fluido que reemplaza la rt distal. tendón del glúteo medio (flecha negra); tendón izquierdo normal (flecha blanca).
Nervios de las caderas
Los nervios de la cadera suplen los diversos músculos del área de la cadera. Los nervios principales incluyen los nervios cutáneo femoral, obturador y lateral femoral en sentido anterior, y el nervio ciático grande en sentido posterior (Figura 23). El nervio femoral inerva el cuádriceps femoral y el sartorio, y es el nervio sensorial del muslo anterior. El traumatismo de este nervio generalmente ocurre en la pelvis, ya que pasa a través o cerca del músculo psoas. El nervio obturador pasa a lo largo de la pared pélvica lateral y a través del foramen obturador, luego se divide en ramas que suministran el grupo de músculos aductores. Este nervio también puede estar sujeto a un trauma en la pelvis debido a su paso a través del agujero obturador. El nervio cutáneo femoral lateral es un nervio sensorial que viaja a lo largo del aspecto anterolateral del muslo. Proporciona sensación a la superficie de la piel del muslo. Este es el nervio único involucrado en una condición dolorosa llamada meralgia parestésica, que se caracteriza por hormigueo, entumecimiento y dolor ardiente en la parte externa del muslo. La meralgia parestésica es consecuencia del atrapamiento focal del nervio cutáneo femoral lateral a su paso a través del túnel formado por la inserción lateral del ligamento inguinal y la ASIS. El nervio ciático posterior pasa a lo profundo del glúteo mayor hacia el muslo posterior, donde inerva los músculos isquiotibiales, en su camino hacia la parte inferior de la pierna y el pie. El nervio ciático es aproximadamente tan grande como el pulgar y es el nervio más grande del cuerpo humano. Se puede lesionar en casos de luxación de cadera posterior. La presión sobre este nervio puede causar dolor nervioso, entumecimiento, hormigueo y debilidad (síntomas de ciática) en las nalgas, la pierna o el pie, según el sitio de origen de la compresión del nervio ciático.

Figura 23. Vistas anterior y posterior de los nervios de la cadera.
Arterias y venas de las caderas
Los vasos sanguíneos arteriales que irrigan las caderas son ramas de los ilíacos internos y externos. La arteria ilíaca interna emite los glúteos superior e inferior y la arteria obturatriz. El glúteo inferior fluye hacia la cara posterior de la articulación de la cadera y el fémur proximal, donde se une a una rama de la arteria femoral. La arteria obturatriz atraviesa el foramen obturador y envía su rama acetabular al ligamento redondo como parte del suministro de sangre a la cabeza femoral. La ilíaca externa se convierte en la arteria femoral, que tiene numerosas ramas que irrigan la cadera y el fémur proximal. La rama femoral más grande es la femoral profunda, que se ramifica superiormente en los femorales circunflejos medial y lateral (Figura 24). Los femorales circunflejos y la arteria glútea inferior contribuyen a las anastomosis para irrigar la cabeza femoral, el cuello femoral y la articulación de la cadera. La circunfleja medial también tiene una rama acetabular en el ligamento redondo. Las anomalías congénitas en las anastomosis de cadera, los procesos degenerativos y los traumatismos pueden comprometer el suministro de sangre al área de la articulación de la cadera.
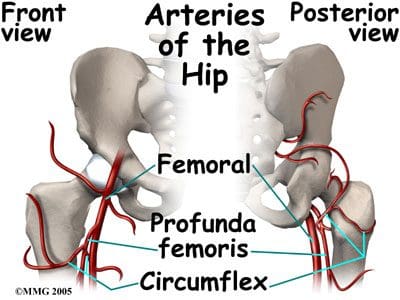
Figura 24. Vistas anterior y posterior de las arterias de la cadera.
El flujo venoso en la cadera y el fémur proximal generalmente sigue el flujo arterial, incluidos los mismos nombres para los vasos. Las venas profundas de la cadera y el muslo pueden ser el origen de una trombosis venosa profunda, que puede resultar en una embolia pulmonar. Esto puede ser causado por inmovilidad después de una cirugía de cadera, sentado en un automóvil o en un avión durante un viaje prolongado, con sobrepeso o flujo sanguíneo lento o bajo. Estos coágulos de sangre pueden desprenderse, viajar a través de las venas más grandes del muslo y la cadera, continuar a través del corazón y alojarse en los vasos más pequeños del pulmón. La resonancia magnética se usa con más frecuencia para diagnosticar esta afección muy grave.
Bursae de las caderas
La articulación de la cadera está rodeada por bursa, similar al hombro. Estos sacos llenos de líquido están revestidos con una membrana sinovial, que produce líquido sinovial. Su función es disminuir la fricción entre el tendón y el hueso, el ligamento y el hueso, los tendones y los ligamentos, y entre los músculos. Puede haber tantas como 20 bursae alrededor de la cadera. Si se infectan o se inflaman, el resultado es una condición dolorosa llamada bursitis. Las bolsas comunes de cadera que pueden inflamarse incluyen la bursa trocantérica mayor, la bolsa iliopsoas y la bolsa isquial (Figura 25). La bursa trocantérica mayor está intercalada entre el trocánter mayor del fémur y los músculos y tendones que lo cruzan. Si este saco bursal se inflama, los pacientes experimentan dolor con cada paso que dan, ya que cada paso requiere que el tendón se mueva sobre el fémur en la articulación de la cadera. Una banda iliotibial apretada también puede causar irritación de la bursa trocantérica mayor. La bursitis iliopsoas puede ser el resultado de la irritación de la bolsa que se encuentra entre la articulación de la cadera y el músculo psoasilíaco que pasa por delante. Otro sitio común para la bursitis es la bolsa isquiática, que actúa como una almohadilla lubricante entre los tendones y la tuberosidad isquiática, que es la prominencia ósea de la pelvis en la que se sienta. La bursa isquiática actúa para evitar la destrucción de los tendones a medida que se mueven sobre la tuberosidad isquiática. La sesión prolongada puede causar bursitis isquiática. La inflamación alrededor de la tuberosidad isquiática puede irritar el nervio ciático y desencadenar síntomas similares a la ciática. La bursitis de la cadera se observa en corredores y atletas en deportes que implican correr en exceso (fútbol, fútbol, etc.). También puede ser causado por una lesión (bursitis traumática) y se ve en pacientes postoperados de reemplazo de cadera y cirugía de cadera. El tratamiento para la bursitis de cadera generalmente incluye reposo, medicamentos antiinflamatorios y hielo. Puede ser necesario aspirar la bolsa, que se puede combinar con una inyección de cortisona. Se puede necesitar una resonancia magnética si el diagnóstico no está claro o si el problema no se resuelve con los tratamientos normales.
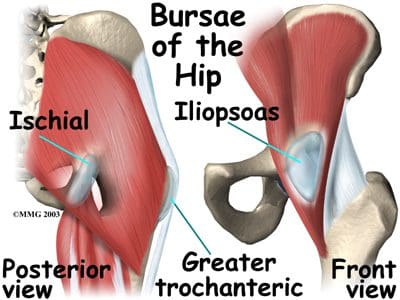
Figura 25. Bursae de la cadera.
Escaneos axiales
Al colocar cortes axiales unilaterales para la cadera, se puede usar una imagen coronal para asegurar la inclusión de toda la anatomía pertinente. Las rebanadas deben extenderse hacia arriba para incluir toda la cabeza femoral y el acetábulo, e inferiormente para incluir la anatomía debajo del trocánter menor. Las rebanadas deben estar alineadas perpendicularmente al eje del fémur, como se ve en la imagen coronal en la figura 39.
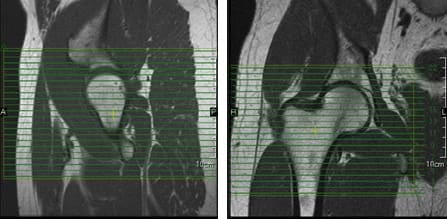
Figura 39. Configuración de corte axial utilizando imágenes sagital y coronal.
Para la configuración bilateral de corte de cadera axial, los parámetros pueden tener que modificarse para mantener una resolución adecuada con el FOV más grande que se requiere (Figura 40). El grupo de corte puede requerir angulación para mantener la alineación de las cabezas femorales en las imágenes resultantes.
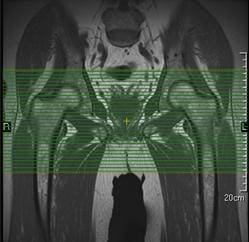
Figura 40. Configuración de corte axial bilateral utilizando una imagen coronal.
Escaneos Coronales
Las porciones coronales de la cadera deben cubrir el área desde el margen posterior hasta el margen anterior de la cabeza femoral. El área desde el margen proximal del eje femoral hasta la muesca ciática mayor debe incluirse en la imagen (Figura 41). Las rodajas pueden estar en ángulo para que estén paralelas al cuello femoral. Se pueden solicitar rodajas más finas para el escaneo coronal.
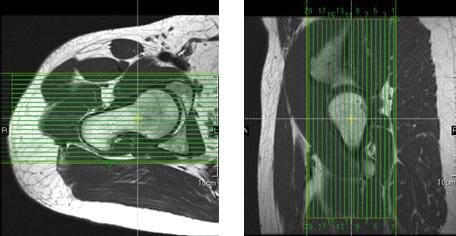
Figura 41. Configuración de corte coronal utilizando imágenes axiales y sagitales.
Exploraciones sagitales
Las rebanadas sagitales de la cadera deben extenderse más allá del trocánter mayor lateralmente, y a través del acetábulo medial. Las rebanadas deben estar alineadas a lo largo del eje longitudinal del fémur y perpendiculares a las rebanadas coronales, como se ve en la imagen coronal en la figura 42. Se necesitarán dos grupos de corte diferentes al realizar exploraciones sagitales bilaterales.
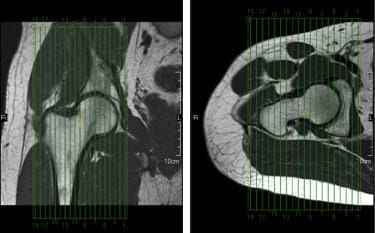
Figura 42. Configuración de corte sagital usando imágenes coronales y axiales.
Artrografía de caderas
La artrografía por MR para la cadera a menudo se conoce como el estándar de oro para la evaluación del labrum de la cadera. Los hallazgos anormales clínicamente más significativos que resultan de la artrografía de cadera son desprendimientos de labio y lágrimas. El desprendimiento del labrum, que es más común que una rotura del labrum, se puede diagnosticar a partir de la apariencia del contraste inyectado en la interfaz acetabular-labral (Figura 43). Una rotura del labris puede dar lugar a un contraste inyectado que aparece dentro de la sustancia del rodete (Figura 44). La inyección de contraste es necesaria para diferenciar la labra rasgada o desprendida de otras afecciones patológicas, que pueden tener intensidades de señal separadas. La sensibilidad y la precisión para el diagnóstico de desgarro y desprendimiento de lagrimales con artrografía por MR frente a MR no ortográfica es 90%. La artrografía de cadera con MR también puede representar cuerpos flojos intraarticulares, anomalías osteocondrales y anomalías de estructuras de tejidos blandos.
La artrografía de cadera se puede realizar con fluoro en el departamento de rayos X. El paciente se traslada al departamento de MRI. para obtener más imágenes, o se puede realizar todo el procedimiento en el conjunto de resonancia magnética, si hay suministros compatibles con MR disponibles para técnicas de intervención. El paciente debe colocarse con seguridad con las caderas en rotación interna.
La imagen potenciada con T1 se realiza después del contraste para visualizar la señal alta del contraste intraarticular. Las secuencias de eco de gradiente T1 ofrecen los beneficios de secciones delgadas, la eliminación del promedio de volumen parcial y una mayor detección de desgarros pequeños. Las secuencias de Fatsat son útiles para aumentar el contraste entre el contraste inyectado y el tejido blando adyacente. Las secuencias STIR o fatsat T2 realizadas en el plano coronal pueden ayudar a detectar condiciones patológicas insospechadas en el tejido blando y las estructuras óseas adyacentes.
Se ha demostrado que las imágenes oblicuas axiales post-contraste optimizan la detección de los desgarros labiales acetabulares relacionados con los deportes más comunes, que son anteriores o anterosuperiores en su ubicación. Usando un localizador medio-coronal, las rebanadas oblicuas axiales deben prescribirse paralelas al eje longitudinal del cuello femoral.
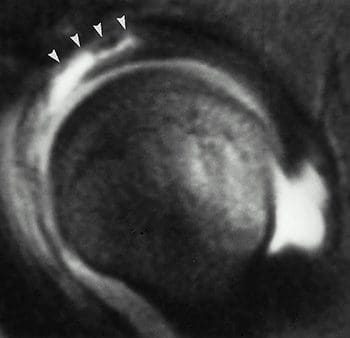
Figura 43. Desprendimiento de Labral como se ve en un T1-wtd con supresión grasa. hundimiento. imagen; las puntas de flecha indican la participación del labrum anterior y anterosuperior.
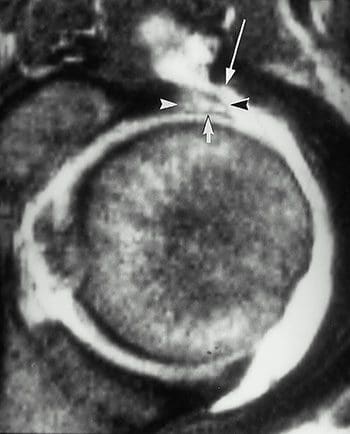
Figura 44. Rotura de Labral como se ve en un T1-wtd. imagen; las puntas de flecha indican labrum agrandado; la flecha corta indica la recolección lineal intralabral de material de contraste; la flecha larga indica comunicación entre la articulación y la bursa iliopsoas.
en blanco
Referencias:
Kapit, Wynn y Lawrence M. Elson. El libro de colorear de anatomía. Nueva York: HarperCollins, 1993.
Anatomía, función y problemas comunes de la cadera. (Última actualización el 28 de julio de 2010). Obtenido de Healthpages.org/anatomy-function/hip-structure-function-common-problems/
Cluett, JMD (actualizado el 22 de mayo de 2012). Desgarro del labrum de la articulación de la cadera. Obtenido de ortopedia.about.com/od/hipinjuries/qt/labrum.htm
Hughes, MDC (15 de julio de 2010). Enfermedades del hueso fémur. Recuperado de www.livestrong.com/article/175599-diseases-of-the-femur-bone/
Guía del paciente para la enfermedad de Perthes de la cadera. (Dakota del Norte). Obtenido de www.orthopediatrics.com/docs/Guides/perthes.html
Lesiones y trastornos de la cadera. (Última revisión 10 de febrero de 2012). Recuperado de nlm.nih.gov/medlineplus/hipinjuriesanddisorders.html
Ligamento de la cabeza del fémur. (Actualizado el 20 de diciembre de 2011). Obtenido de en.wikipedia.org/wiki/Ligament_of_head_of_femur
Sarcoma de Ewing. (Última modificación 06 de enero de 2012). Obtenido de en.wikipedia.org/wiki/Ewing%27s_sarcoma
Anatomía de la cadera. (Dakota del Norte). Obtenido de www.activemotionphysio.ca/Injuries-Conditions/Hip
Síndrome de fricción de la banda iliotibial. (Dakota del Norte). Recuperado de www.fisioterapia-tratamiento.com/iliotibial-band-friction-syndrome.html
Síndrome de cadera chasqueante. (Última modificación 09November2011). Recuperado de en.wikipedia.org/wiki/Snapping_hip_syndrome
Sekul, E. (actualizado el 03 de febrero de 2012). Meralgia Paresthetica. Obtenido de emedicine.medscape.com/article/1141848-overview
Yeomans, SDC (actualizado el 07 de julio de 2010). Nervio ciático y ciática. Obtenido de www.spine-health.com/conditions/sciatica/sciatic-nerve-and-sciatica
Personal de Mayo Clinic. (26 de julio de 2011). Meralgia parestésica. Obtenido de www.mayoclinic.com/health/meralgia-paresthetica/DS00914
Trombosis venosa profunda (TVP): coágulos sanguíneos en las piernas. (Dakota del Norte). Recuperado de catalog / nucleusinc.com / displaymonograph.php? MID = 148
Petersilge, CMD (03 de mayo de 2000). Dolor crónico de cadera en adultos: MR Artrografía de la cadera. Recuperado de radiographics.rsna.org/content/20/suppl_1/S43.full
Rama acetabular de la arteria femoral circunfleja medial. (Última modificación el 17 de noviembre de 2011). Obtenido de en.wikipedia.org/wiki/Acetabular_branch_of_medial_circumflex_femoral_artery
Cluett, JMD (actualizado el 26 de marzo de 2011). Bursitis de cadera. Obtenido de orthopaedics.about.com/cs/hipsurgery/a/hipbursitis.htm
Steinbach, LMD, Palmer, WMD, Schweitzer, MMD (10 de junio de 2002). Sesión de enfoque especial MR Artrografía. Recuperado de radiographics.rsna.org/content/22/5/1223.full
Schueler, SMD, Beckett, JMD, Gettings, SMD (última actualización el 05 de agosto de 2010). Bursitis isquiática / Resumen. Obtenido de www.freemd.com/ischial-bursitis/overview.htm
Hwang, B., Fredericson, M., Chung, C., Beaulieu, C., Gold, G. (29 de octubre de 2004). Hallazgos de resonancia magnética de las lesiones por estrés diafisario femoral en atletas. Recuperado de www.ajronline.org/content/185/1/166.full.pdf
El fémur (hueso del muslo). (Dakota del Norte). Obtenido de education.yahoo.com/reference/gray/subjects/subject/59
Norman, W. PhD, DSc. (Dakota del Norte). Articulaciones del miembro inferior. Obtenido de home.comcast.net/~wnor/lljoints.htm
Fémur. (Última modificación el 24 de septiembre de 2012). Obtenido de en.wikipedia.org/wiki/Femur
Wheeless, C. III, MD (Última actualización el 25 de abril de 2012). Ligamentos de Humphrey y Wrisberg. Obtenido de wheelessonline.com/ortho/ligaments_of_humphrey_and_wrisberg
Tensiones musculares en el muslo. (Última revisión agosto de 2007). Recuperado de orthoinfo.aaos.org/topic.cfm?topic=A00366
Shiel, W. Jr., MD (última revisión 23 de julio de 2012). Lesiones de los isquiotibiales. Obtenido de www.medicinenet.com/hamstring_injury/article.htm
Lesiones musculares isquiotibiales. (Última revisión en julio de 2009). Recuperado de orthoinfo.aaos.org/topic.cfm?topic=a00408
Rodilla. (Última modificación el 19 de septiembre de 2012). Obtenido de en.wikipedia.org/wiki/Rodilla
DeBerardino, TMD (actualizado el 30 de marzo de 2012). Lesión de cuádriceps. Obtenido de emedicine.medscape.com/article/91473-overview
Kan, JH (sin fecha). Anomalías osteocondrales: obstáculos, lesiones y osteocondritis disecante. Obtenido de www.arrs.org/shopARRS/products/s11p_sample.pdf
Nervios de la extremidad inferior. (Última actualización 30 de marzo de 2006). Recuperado de descargar.videohelp.com/vitualis/med/lowrnn.htm
El canal aductor. (Última actualización 30 de marzo de 2006). Recuperado de descargar.videohelp.com/vitualis/med/addcanal.htm
Nabili, SMD (sin fecha). Varices y arañas vasculares. Obtenido de www.medicinenet.com/varicose_veins/article.htm
Anatomía venosa básica. (Dakota del Norte). Obtenido de vascular-web.com/asp/samples/sample104.asp
Nervio femoral. (Última modificación el 23 de septiembre de 2012). Recuperado de en.wikipedia.org/wiki/Femoral_nerve
Perón, S. RDCS. (Última modificación 16 de octubre de 2010). Anatomía � Venas de las Extremidades Inferiores. Obtenido de www.vascularultrasound.net/vascular-anatomy/veins/lower-extremity-veins
Medical Multimedia Group, LLC (sin fecha). Anatomía de la rodilla. Obtenido de www.eorthopod.com/content/knee-anatomy
Anatomía, función y problemas de la articulación de la rodilla. (Última actualización 06 de julio de 2010). Obtenido de Healthpages.org/anatomy-function/knee-joint-structure-function-problems/
Ligamento coronario de la rodilla. (Última modificación el 09 de mayo de 2010). Recuperado de en.wikipedia.org/wiki/Coronary_ligament_of_the_knee
Walker, B. (sf). Tratamiento de la tendinitis rotuliana: rodilla de saltador. Obtenido de www.thestretchinghandbook.com/archives/patellar-tendonitis.php
Enfermedad de Osgood-Schlatter. (Última revisión 12 de noviembre de 2010). Obtenido de www.ncbi.nlm.nih.gov/pubmedhealth/PMH0002238/
Grelsamer, RMD (sin fecha). La anatomía de la rótula y el mecanismo extensor. Obtenido de rodillahippain.com/patient_pain_anatomy.php
Ligamento poplíteo oblicuo. (Última modificación el 24 de marzo de 2012). Obtenido de en.wikipedia.org/wiki/Oblique_popliteal_ligament
Shiel, W. Jr., MD (Última revisión 27 de julio de 2012). Condromalacia rotuliana (síndrome patelofemoral). Recuperado de www.medicinenet.com/patellofemoral_syndrome/article.htm
Rodilla. (Última modificación el 19 de septiembre de 2012). Obtenido de en.wikipedia.org/wiki/Rodilla
Mosher, TMD (última actualización el 11 de abril de 2011). Resonancia magnética de las lesiones del mecanismo extensor de rodilla Descripción general del mecanismo extensor de rodilla. Obtenido de emedicine.medscape.com/article/401001-overview
Carroll, JMD (diciembre de 2007). Ligamento menisco-meniscal oblicuo. Obtenido de https://radsource.us/clinic/0712
DeBerardino, TMD (Última actualización 30 de marzo de 2012). Lesión medial del ligamento colateral de la rodilla. Recuperado de emedicine.medscape.com/article/89890-overview#a0106
Farr, G. (Última actualización el 31 de diciembre de 2007). Articulaciones y ligamentos del miembro inferior. Obtenido de Becomehealthynow.com/article/bodyskeleton/951/
Descripción general de la anatomía de la rodilla. (02 de marzo de 2008). Obtenido de www.kneeguru.co.uk/KNEEnotes/node/741
Dixit, SMD, Difiori, JMD, Burton, MMD, Mines, BMD (15 de enero de 2007). Manejo del síndrome de dolor femororrotuliano. Obtenido de www.aafp.org/afp/2007/0115/p194.html
Músculos de la rodilla. (Última actualización 05 de septiembre de 2012). Obtenido de www.knee-pain-explained.com/kneemuscles.html
Músculo poplíteo. (Última actualización el 20 de febrero de 2012). Obtenido de en.wikipedia.org/wiki/Popliteus_muscle
Kneedoc. (10 de febrero de 2011). Nervios Obtenido de thekneedoc.co.uk/neurovascular/nerves
Wheeless, C. III, MD (Última actualización el 15 de diciembre de 2011). Arteria poplítea. Obtenido de wheelessonline.com/ortho/popliteal_artery
La arteria poplítea. (nd) Obtenido de education.yahoo.com/reference/gray/subjects/subject/159
Bursa de rodilla. (Última actualización 09 de mayo de 2012). Obtenido de en.wikipedia.org/wiki/Bursae_of_the_knee_joint
Hirji, Z., Hunjun, J., Choudur, H. (02 de mayo de 2011). Imágenes de las bursas. Obtenido de www.ncbi.nlm.nih.gov/pmc/articles/PMC3177464/
Kimaya Wellness Limited. (Dakota del Norte). Órgano> Arteria poplítea. Obtenido de kimayahealthcare.com/OrganDetail.aspx?OrganID=103&AboutID=1
Cuidado total de las venas. (Última actualización 24febrero 2012). Anatomía y función de las venas varicosas para pacientes. Recuperado de www.veincare.com/education/
Tibia. (Última actualización el 01 de abril de 2012). Obtenido de es.wikipedia.org/wiki/Tibia
Norkus, S., Floyd, R. (publicado en 2001). La anatomía y los mecanismos de los esguinces de tobillo sindesmóticos. Recuperado de www.ncbi.nlm.nih.gov/pmc/articles/PMC155405/
Músculo sóleo. (Última actualización el 10 de abril de 2012). Obtenido de en.wikipedia.org/wiki/Sóleo_músculo
Tendinitis de Aquiles. (Última revisión junio de 2010). Obtenido de orthoinfo.aaos.org/topic.cfm?topic=A00147
Wheeless, C. III, MD (Última actualización el 11 de abril de 2012). Nervio Sural. Obtenido de wheelessonline.com/ortho/sural_nerve
Medical Multimedia Group, LLC (última actualización el 26 de julio de 2006). Lesiones por sindesmosis de tobillo. Obtenido de www.orthogate.org/patient-education/ankle/ankle-syndesmosis-injuries.html
Cluett, JMD (última actualización el 16 de septiembre de 2008). Síndrome compartimental de esfuerzo. Obtenido de ortopedia.about.com/od/overuseinjuries/a/compartment.htm
Venas de las piernas (muslo, parte inferior de la pierna) Anatomía, imágenes y nombres. (Última actualización el 21 de noviembre de 2010). Obtenido de www.healthype.com/leg-veins-thigh-lower-leg-anatomy-pictures-and-names.html
Cluett, JMD (Última actualización 6 de octubre de 2009). Fractura por estrés. Recuperado de orthopaedics.about.com/cs/otherfractures/a/stressfracture.htm
Ostlere, S. (1 de diciembre de 2004). Imágenes del tobillo y el pie. Obtenido de Imaging.birjournals.org/content/15/4/242.full
Inverarity, LDO (Última actualización 23 de enero de 2008). Ligamentos de la articulación del tobillo. Recuperado de fisioterapia.about.com/od/humananatomy/p/ankleligaments.htm
Golano, P., Vega, J., DeLeeuw, P., Malagelada, F., Manzanares, M., Gotzens, V., van Dijk, C. (Publicado en línea el 23 de marzo de 2010). Anatomía de los ligamentos del tobillo: ensayo pictórico. Obtenido de www.ncbi.nlm.nih.gov/pmc/articles/PMC2855022/
Numkarunarunrote, N., Malik, A., Aguiar, R., Trudell, D., Resnick, D. (11 de octubre de 2006). Retinacula del pie y tobillo: RM con correlación anatómica en cadáveres. Obtenido de www.ajronline.org/content/188/4/W348.full
Grupo multimedia médico, LLC (sf). Una guía para el paciente sobre la anatomía del tobillo. Obtenido de www.eorthopod.com/content/ankle-anatomy
La arteria tibial anterior. (Dakota del Norte). Obtenido de education.yahoo.com/reference/gray/subjects/subject/160
Anatomía del pie y tobillo. (Última actualización el 28 de julio de 2011). Obtenido de northcoastfootcare.com/pages/Foot-and-Ankle-Anatomy.html
Donnelly, L., Betts, J., Fricke, B. (1 de julio de 2009). Dedo de Skimboarder: Hallazgos en resonancia magnética de campo alto. Obtenido de www.ajronline.org/content/184/5/1481.full
Pie. (Última actualización el 28 de agosto de 2012). Obtenido de en.wikipedia.org/wiki/Foot
Wiley, C. (sin fecha). Ligamentos principales del pie. Obtenido de www.ehow.com/list_6601926_major-ligaments-foot.html
Turf Toe: síntomas, causas y tratamientos. (Última revisión el 9 de agosto de 2012). Obtenido de www.webmd.com/fitness-exercise/turf-toe-symptoms-causes-and-treatments
Cluett, JMD (última actualización 02 de abril de 2012). Dedo de césped. Obtenido de orthopaedics.about.com/od/toeproblems/p/turftoe.htm
Neurología y pies. (nd) Obtenido de footdoc.ca/www.FootDoc.ca/Website%20Nerves%20Of%20The%20Feet.htm
Las venas de la extremidad inferior, el abdomen y la pelvis. (Dakota del Norte). Recuperado de education.yahoo.com/reference/gray/subjects/subject/173
Corley, G., Broderick, B., Nestor, S., Breen, P., Grace, P., Quondamatteo, F., O�Laighin, G. (nd). La anatomía y fisiología de la bomba de pie venoso. Obtenido de www.eee.nuigalway.ie/documents/go_anatomy_of_the_plantar_venous_plexus_manuscript.pdf
Neuroma de Morton. (Última modificación el 8 de agosto de 2012). Obtenido de en.wikipedia.org/wiki/Morton%27s_metatarsalgia
Acordeón cercano
en blanco
Referencias Fotos de anatomía:
Figuras 1, 5, 6, 24- www.orthopediatrics.com/docs/Guides/perthes.html
Figuras 2, 3, 11, 12, 14, 15, 16, 18, 23, 25- www.activemotionphysio.ca/Injuries-Conditions/Hip/Hip-Anatomy/a~299/article.html
Figura 4- hipkneeclinic.com/images/uploaded/hipanatomy_xray.jpg
Figuras 7, 8, 9- hipfai.com/
Figura 10- en.wikipedia.org/wiki/File:Ewing%27s_sarcoma_MRI_nci-vol-1832-300.jpg
Figura 13- www.chiropractic-help.com/Patello-Femoral-Pain-Syndrome.html
Figura 17- www.thestretchinghandbook.com/archives/ezine_images/adductor.jpg
Figura 19- media.summitmedicalgroup.com/media/db/relayhealth-images/hipanat.jpg
Figuras 20-22- www.ajronline.org/content/182/1/137.full.pdf+html
Figura 43, 44- radiographics.rsna.org/content/20/suppl_1/S43.full
Figura 45- www.exploringnature.org/db/detail.php?dbID=24&detID=2768
Figuras 46-48- www.ajronline.org/content/185/1/166.full.pdf
Figura 49- arrs.org/shopARRS/products/s11p_sample.pdf
Figura 50- www.thestretchinghandbook.com/archives/medial-collateral-ligament.php
Figuras 51, 52- www.radsource.us/clinic/0712
Figuras 53, 54- www.osteo-path.co.uk/BodyMap/Thighs.html
Figura 55- www.ncbi.nlm.nih.gov/pmc/articles/PMC1963576/
Figura 56- legacy.owensboro.kctcs.edu/gcaplan/anat/Notes/API%20Notes%20M%20%20Peripheral%20Nerves.htm
Figura 57- www.keywordpictures.com/keyword/lateral%20cutane%20nerve%20of%20thigh/
Figura 58- home.comcast.net/~wnor/postthigh.htm
Figura 59- Becomehealthynow.com/glossary/CONG437.htm
Figura 60- fitweb.uchc.edu/student/selectives/Luzietti/Vascular_pvd.htm
Figura 61- www.fashion-res.com/peripheral-vascular-disease-with-stenting-in-the/
Figura 62- www.wpclipart.com/medical/anatomy/blood/femoral_artery_and_branches_in_leg.png.html
Figura 63- www.globalteleradiologyservices.com/Deep_Vein_Thrombosis_Overview.htm
Figura 64- www.vascularultrasound.net/vascular-anatomy/veins/lower-extremity-veins
Figura 83- javierjuan.ifunnyblog.com/anatomybackofknee/
Figura 84- www.kneeandshouldersurgery.com/knee-disorders/tibial-osteotomy.html
Figura 85- www.disease-picture.com/condromalacia-patella-fisica-terapia/
Figura 86- www.eorthopod.com/content/bipartite-patella
Figura 87- www.orthogate.org/patient-education/knee/articular-cartilage-problems-of-the-knee.html
Figura 88- www.webmd.com/pain-management/knee-pain/menisci-of-the-knee-joint
Figura 89- sumerdoc.blogspot.com/2008_07_01_archive.html
Figura 91- www.trialx.com/curebyte/2011/08/16/pictures-for-chondromalacia-patella/
Figura 92- radiopedia.org/images/1059
Figura 93- radiologycases.blogspot.com/2011/01/osgood-schlatter-disease.html
Figura 94- www.physioquestions.com/2010/09/07/knee-injury-acl-part-i/
Figuras 96, 97- radiology.rsna.org/content/213/1/213.full
Figuras 98-101- applyradiology.com/Issues/2008/12/Articles/Imaging-the-knee–Ligaments.aspx
Figura 102- radiopedia.org/images/408156
Figura 103- aftabphysio.blogspot.com/2010/08/joints-of-lower-limb.html
Figuras 104, 105- www.radsource.us/clinic/0310
Figura 106- nwrunninglab.com/patellar-tendinitis.html
Figura 107- www.aafp.org/afp/2007/0115/p194.html
Figura 108- www.reboundsportspt.com/blog/tag/knee-pain
Figura 110- Kneeguru.co.uk/KNEEnotes/node/479
Figura 111- www.magicalrobot.org/BeingHuman/2010/03/fascia-bones-and-muscles
Figura 112- home.comcast.net/~wnor/postthigh.htm
Figuras 113, 115, 157-159- ipodiatry.blogspot.com/2010/02/anatomy-of-foot-and-tobillo_26.html
Figura 114- medchrome.com/basic-science/anatomy/the-knee-joint/
Figura 116- www.sharecare.com/question/what-are-varicose-veins
Figura 117- mendmyknee.com/knee-and-patella-injuries/anatomy-of-the-knee.php
Figuras 118-120- www.ncbi.nlm.nih.gov/pmc/articles/PMC3177464/
Figura 121- www.riversideonline.com/health_reference/Disease-Conditions/DS00448.cfm
Figura 122- artritis.ygoy.com/2011/01/01/what-is-an-arthritis-knee-cyst/
Figura 143- usi.edu/science/biology/mkhopper/hopper/BIOL2401/LABUNIT2/LabEx11week6/tibiaFibulaAnswer.htm
Figura 144- web.donga.ac.kr/ksyoo/department/education/grossanatomy/doc/html/fibula1.html
Figura 145- Becomehealthynow.com/popups/ligaments_tib_fib_bh.htm
Figura 146- www.parkwayfisioterapia.ca/article.php?aid=121
Figura 147- aidmyankle.com/esguince-de-tobillo-alto.php
Figura 148- legsonfire.wordpress.com/que-es-el-sindrome-compartimental/
Figuras 149, 152- www.stepbystepfootcare.ca/anatomy.html
Figuras 150, 151- www.gla.ac.uk/ibls/US/fab/tutorial/anatomy/jiet.html
Figura 153- www.athletictapeinfo.com/?s=tenis+pierna
Figura 154- https://radsource.us/clinic/0608
Figura 155- www.eorthopod.com/content/achilles-tendon-problems
Figura 156- achillesblog.com/asunciónnegada/no-una-ruptura/
Figura 181- www.orthopaedicclinic.com.sg/ankle/a-patients-guide-to-ankle-anatomy/
Figura 182- www.activemotionphysio.ca/article.php?aid=47
Figura 183- www.ajronline.org/content/193/3/687.full
Figuras 184, 186- www.eorthopod.com/content/ankle-anatomy
Figura 185- www.crossfitsouthbay.com/physical-therapy/learn-yourself-a-quick-anatomy-reference/ankle/
Figuras 187, 227- www.activemotionphysio.ca/Injuries-Conditions/Foot/Foot-Anatomy/a~251/article.html
Figura 188- inmotiontherapy.com/article.php?aid=124
Figuras 189, 190- home.comcast.net/~wnor/tobillo.htm
Figura 191- Skillbuilders.patientsites.com/Injuries-Conditions/Ankle/Ankle-Anatomy/a~47/article.html
Figura 192- metrosportsmed.patientsites.com/Injuries-Conditions/Foot/Foot-Anatomy/a~251/article.html
Figura 193- musc.edu/intrad/AtlasofVascularAnatomy/images/CHAP22FIG30.jpg
Figura 194- musc.edu/intrad/AtlasofVascularAnatomy/images/CHAP22FIG31B.jpg
Figura 195- veinclinics.com/physicians/appearance-of-vein-disease/
Figura 196- mdigradiology.com/services/interventional-services/varicose-veins.php
Figura 216- kidport.com/RefLib/Science/HumanBody/SkeletalSystem/Foot.htm
Figura 217- www.joint-pain-expert.net/foot-anatomy.html
Figura 218- www.thetoedoctor.com/turf-toe-symptoms-and-tratamiento/
Figuras 219, 220- https://radsource.us/clinic/0303
Figura 221- www.ajronline.org/content/184/5/1481.full
Figura 222- www.answers.com/topic/arches
Figura 223- www.mayoclinic.com/health/medical/IM00939
Figura 224- https://radsource.us/clinic/0904
Figura 225- www.ortho-worldwide.com/anfobi.html
Figura 226- www.coringroup.com/lars_ligaments/patientscaregivers/your_anatomy/foot_and_ankle_anatomy/
Figura 228- www.stepbystepfootcare.ca/anatomy.html
Figura 229- iupucbio2.iupui.edu/anatomy/images/Chapt11/FG11_18aL.jpg
Figura 230- www.ajronline.org/content/184/5/1481.full.pdf
Figura 231- metrosportsmed.patientsites.com/Injuries-Conditions/Foot/Foot-Anatomy/a~251/article.html
Figura 232- www.painfreefeet.com/nerve-atrapments-of-the-leg-and-foot.html
Figuras 233, 234- emedicine.medscape.com/article/401417-overview
Figura 235- web.squ.edu.om/med-Lib/MED_CD/E_CDs/anesthesia/site/content/v03/030676r00.HTM
Figura 236- www.nysora.com/peripheral_nerve_blocks/classic_block_tecniques/3035-ankle_block.html
Figura 237- ultrasoundvillage.net/imagelibrary/cases/?id=122&media=464&testyourself=0
Figura 238- www.joint-pain-expert.net/foot-anatomy.html
Figura 239- jap.fisiología.org/content/109/4/1045.full
Figura 240- microsurgeon.org/segundo dedo del pie
Figura 241- elu.sgul.ac.uk/rehash/guest/scorm/406/package/content/common_iliac_veins.htm
Acordeón cercano
Alcance de la práctica profesional *
La información aquí contenida en "Posicionamiento de caderas y anatomía de resonancia magnética" no pretende reemplazar una relación personal con un profesional de la salud calificado o un médico con licencia y no es un consejo médico. Lo alentamos a que tome decisiones de atención médica basadas en su investigación y asociación con un profesional de la salud calificado.
Información del blog y debates sobre el alcance
Nuestro alcance informativo se limita a la quiropráctica, musculoesquelética, medicina física, bienestar, contribuyendo etiológico alteraciones viscerosomáticas dentro de las presentaciones clínicas, la dinámica clínica del reflejo somatovisceral asociado, los complejos de subluxación, los problemas de salud delicados y/o los artículos, temas y debates de medicina funcional.
Brindamos y presentamos colaboración clínica con especialistas de diversas disciplinas. Cada especialista se rige por su ámbito de práctica profesional y su jurisdicción de licencia. Utilizamos protocolos funcionales de salud y bienestar para tratar y apoyar la atención de lesiones o trastornos del sistema musculoesquelético.
Nuestros videos, publicaciones, temas, asuntos e ideas cubren cuestiones clínicas, problemas y temas que se relacionan y respaldan directa o indirectamente nuestro ámbito de práctica clínica.*
Nuestra oficina ha intentado razonablemente proporcionar citas de apoyo y ha identificado el estudio o los estudios de investigación relevantes que respaldan nuestras publicaciones. Proporcionamos copias de los estudios de investigación de respaldo disponibles para las juntas reguladoras y el público a pedido.
Entendemos que cubrimos asuntos que requieren una explicación adicional de cómo puede ayudar en un plan de atención o protocolo de tratamiento en particular; por lo tanto, para discutir más a fondo el tema anterior, no dude en preguntar Dr. Alex Jiménez, DC, o póngase en contacto con nosotros en 915-850-0900.
Estamos aquí para ayudarlo a usted y a su familia.
Bendiciones
El Dr. Alex Jimenez corriente continua MSACP, enfermero*, CCCT, IFMCP*, CIFM*, ATN*
email: coach@elpasomedicinafuncional.com
Licenciado como Doctor en Quiropráctica (DC) en Texas & New Mexico*
Número de licencia de Texas DC TX5807, Nuevo México DC Número de licencia NM-DC2182
Licenciada como enfermera registrada (RN*) in Florida
Licencia de Florida Licencia de RN # RN9617241 (Control No. 3558029)
Estado compacto: Licencia multiestatal: Autorizado para ejercer en 40 Estados*
Dr. Alex Jiménez DC, MSACP, RN* CIFM*, IFMCP*, ATN*, CCST
Mi tarjeta de presentación digital